La télémédecine est une pratique médicale réalisée à distance instaurée par la loi du 21 juillet 2009 portant la réforme de l’hôpital et relative aux patients, à la santé et aux territoires (dite « loi HPST »). Elle recouvre 5 actes médicaux, parmi lesquels la téléconsultation et la télésurveillance médicale. Encore peu connue du grand public, la télésurveillance permet à un médecin d’interpréter des données recueillies sur le lieu de vie du patient grâce à l’utilisation d’un dispositif médical numérique et de prendre des décisions relatives à la prise en charge de ce patient. L’ Assurance Maladie rembourse les actes de téléconsultation depuis 2018 et de télésurveillance depuis 2023.
Les développements qui suivent visent à mettre en exergue la diversité des acteurs proposant des services de télémédecine et les problématiques spécifiques auxquelles les opérateurs privés de la téléconsultation ou de la télésurveillance sont confrontés, pour ce qui concerne la facturation de leurs actes et prestations de santé aux caisses d’assurance maladie. En effet, différemment des médecins traitants, infirmières ou pharmaciens, consultés habituellement par les patients, les opérateurs privés n’ont pas toujours de lien physique avec ces derniers. De plus, ils touchent en général un large panel de patients à l’échelle nationale et traitent donc des volumes parfois importants.
La présente note décrit d’abord les natures d’acteurs mettant en œuvre des activités de télémédecine, les modalités de facturation des soins et prestations dispensés de façon habituelle en présentiel par les professionnels de santé consultés par les patients puis identifie les principales différences assumées par les opérateurs privés.
-
Diversité des acteurs proposant des services de télémédecine
Différents types d’acteurs proposent des services de télémédecine aux patients, et notamment :
- Les professionnels de santé consultés habituellement par leurs patients dans le cadre de leur parcours de soins, tels que les médecins traitants ou médecins spécialistes, proposent des consultations médicales à distance pour tout ou partie de leur patient, sur des créneaux dédiés, en s’appuyant sur des plateformes de mise en relation telles que Doctolib ou Maiia, Ces téléconsultations sont notamment fréquentes pour renouveler une ordonnance.
- Les opérateurs privés de télémédecine, qui proposent des services ad hoc de téléconsultation médicale. Ils interviennent dans le cadre d’une charte de bonnes pratiques et d’un encadrement par les pouvoirs publics. Ils s’appuient souvent sur des médecins salariés et délivrent des consultations médicales à distance au profit des patients dont le médecin n’est pas disponible dans les délais requis par leur état de santé, situés dans des territoires où la densité de médecins est insuffisante ou non organisées pour garantir l’accès aux soins et/ou des patients dépourvus de médecin traitant. Les actes médicaux facturés par ces opérateurs, qui seraient plus d’une trentaine en France, selon le LET (syndicat Les Entreprises de Télémédecine) s’inscrivent dans le même cadre que celui des médecins ou centres de santé,
- Ou encore, les entreprises de télésurveillance, qui sont également des acteurs privés et qui fournissent les dispositifs médicaux numériques nécessaires au recueil des données des patients, qui seront interprétées ensuite par une équipe médicale située en cabinet de ville ou en établissement de santé. Les exploitants de dispositifs médicaux numériques de télésurveillance sont quant à eux des « Fournisseurs à la Liste des Produits et Prestations (LPP) », assimilés à des Prestataires de Santé A Domicile (PSAD) pour la facturation de leurs actes, qui prend la forme d’un forfait.
-
Rappel des principes de facturation des soins dispensés en présentiel
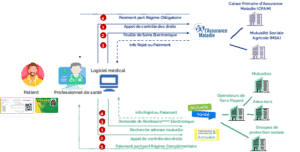
La plupart des professionnels de santé (médecins, pharmaciens, infirmières, kinésithérapeutes, biologistes…) télétransmettent ou facturent directement leurs actes aux caisses du régime obligatoire voire au régime complémentaire. La consultation ou dispensation de leurs soins et produits de santé étant réalisée en présence du patient, le professionnel collecte les données nécessaires à la télétransmission de sa facture directement auprès du patient.
Pour télétransmettre sa facture sur la part réglée par le régime obligatoire, le patient remet au professionnel de santé sa carte vitale qui lui permet de récupérer automatiquement les informations d’identification et le contexte de facturation dans son logiciel. Les professionnels de santé échangent en général avec un nombre relativement limité de Caisses Primaires d’Assurance Maladie (CPAM), la CPAM de rattachement et celles situées dans les départements environnants.
Ils utilisent un logiciel de facturation Sesam Vitale, agréé par le Centre National de Dépôt et d’Agrément (CNDA) dans lequel :
- Les informations du patient sont collectées, les codes des actes dispensés et autres éléments constitutifs de la facture sont saisis,
- L’interrogation pour contrôler les droits du patient et le contexte de facturation est réalisée notamment via le téléservice de l’Assurance Maladie d’Acquisition des DRoits intégrée au logiciel (ADRi),
- Les Feuilles de Soins Electroniques (FSE) sont générées et envoyées aux CPAM et autres régimes obligatoires.
Le volume de factures émis au quotidien est fonction du nombre de patients vu par le professionnel de santé concerné.
Dans le cas où ces professionnels de santé pratiquent la dispense intégrale de frais, une facturation au régime complémentaire est réalisée en parallèle. Pour ce faire, les professionnels de santé se conventionnent avec les Organismes Complémentaires d’Assurance Maladie (OCAM) ou avec tous les OCAM d’un seul coup via le portail de l’association Inter-AMC s’ils entrent dans le périmètre des professions de santé concernées. Le même outil de facturation est utilisé par le professionnel que celui utilisé pour le régime obligatoire, une Demande de Remboursement Electronique (DRE) est générée dans le prolongement de la FSE et selon les mêmes normes. Elle est transmise à la mutuelle santé concernée, après scan du datamatrix présent sur la carte de mutuelle de l’assuré et le cas échéant, interrogation préalable de ses droits au remboursement. La part complémentaire est réglée par la mutuelle santé ou par un prestataire pour son compte, dénommé Opérateur de Tiers-payant. Le datamatrix présent sur la carte permet d’alimenter directement le logiciel du professionnel de santé avec les identifiants du patient et l’adresse de la mutuelle, sans aucune saisie manuelle, comme c’est aussi le cas pour la carte vitale.
Vue des flux de facturation dans le cadre d’un acte de soin dispensé en présentiel
-
Spécificités de la facturation des actes de soins réalisés à distance par les opérateurs privés (téléconsultation, télésurveillance…)
Ces dernières années ont ouvert la voie à un recours de plus en plus fréquent à la télémédecine (depuis l’épidémie de Covid-19 notamment), la pratique favorisant l’accès aux soins sur l’ensemble du territoire et s’inscrivant – de fait – dans la lignée des priorités en matière de santé publique.
Pour les opérateurs privés, la facturation de ces prises en charge médicales à distance, téléconsultation et télésurveillance en particulier, comporte un certain nombre de caractéristiques spécifiques, comparée à celle réalisée par les professionnels de santé consultés en présentiel.
Quelques illustrations sont présentées ci-après :
– Une facturation centralisée des activités de télémédecine pour l’ensemble des patients au plan national :
La facturation des opérateurs privés est le plus souvent centralisée dans une entité unique au plan national pour l’ensemble des patients ayant bénéficié d’une téléconsultation ou d’un dispositif de télésurveillance, quelle que soit la localisation du patient. Il s’agit d’une différence fondamentale avec les pratiques locales de facturation des professionnels, à l’origine d’une gestion de volumes potentiellement importants de factures par ces acteurs. Ce positionnement national conduit également ces acteurs à échanger avec l’ensemble des CPAM de France dont les modes de fonctionnement peuvent être différents.
– La pratique fréquente du tiers payant intégral :
Les opérateurs de télémédecine ont les mêmes obligations de pratique du tiers payant sur le régime obligatoire que tout autre professionnel de santé. Ils sont en revanche très nombreux à pratiquer le tiers payant intégral afin de limiter voire éviter la complexité de gestion de paiements par les patients en sus des caisses. Or, si la pratique du tiers-payant intégral est généralisée en pharmacie, biologie ou chez les auxiliaires médicaux, elle reste relativement rare s’agissant des consultations médicales dispensées en présentiel. La pratique du tiers-payant intégral par les opérateurs privés suppose naturellement un outillage et des processus particuliers.
– L’incapacité à lire la carte vitale et à collecter directement les données nécessaires à la facturation :
>L’opérateur privé n’a pas accès à la carte vitale. Les actes et prestations de santé étant délivrés à distance, auprès de patients que l’opérateur ne connaît pas systématiquement avant la première itération, il leur revient de collecter les informations des patients par d’autres voies : leur plateforme de télémédecine, ce qui suppose des fonctionnalités et le cas échéant des agréments adéquats, un portail sécurisé développé ad hocvoire une collecte manuelle en dernier recours. Dans certains cas, notamment pour les patients âgés ou n’ayant pas de smartphone, les opérateurs ne peuvent pas collecter ces données auprès des patients eux-mêmes et doivent le faire via les prescripteurs.
>L’opérateur privé n’a pas accès à la carte de mutuelle : de la même façon, la pratique du tiers-payant sur la part complémentaire requiert la collecte des informations de la mutuelle, le scan du datamatrix notamment et autres informations figurant sur la carte. Cette collecte peut être envisagée par les mêmes voies que celles susmentionnées, ce qui implique une connexion du patient sur les outils de l’opérateur.
> De la même façon, le patient bénéficiaire du service de télésurveillance ou le prescripteur ne peuvent pas transmettre « de la main à la main » comme en pharmacie, la prescription à l’opérateur qui va leur fournir le dispositif médical numérique, or ce fournisseur doit la récupérer pour être réglé par l’Assurance maladie. Plusieurs voies sont également possibles, l’objectif étant de proposer une solution la plus simple et fonctionnelle possible pour le prescripteur de la télésurveillance.
– Des exigences de pilotage financier normé et conforme aux pratiques de groupes internationaux :
Les opérateurs privés de télémédecine appartiennent parfois à des grands Groupes, c’est notamment le cas dans la télésurveillance, dont les fonctions finance sont très normées, dotées de processus pas toujours flexibles et centralisés au sein d’un unique ERP. Les activités de facturation et de rapprochement bancaire se doivent de respecter ces normes bien qu’elles s’inscrivent dans un processus de facturation et de règlement très spécifique à la France, ce qui peut s’avérer complexe.
Ces spécificités conduisent les opérateurs privés à devoir mettre en place :
- Des processus spécifiques et l’adaptation des portails de connexion des patients et prescripteurs pour la collecte des données nécessaires à la facturation (carte vitale, mutuelle, prescription…).
- Un outil de facturation agréé Sesam Vitale adapté au statut de l’opérateur privé, la nature de ses activités et ses enjeux de facturation spécifiques (volumes, besoins d’interfaçage avec un ERP, exigences de pilotage financier…etc).
- Des processus métiervoire des outils spécifiques selon les volumétries traitées pour une gestion industrielle et automatisée de l’acquisition d’informations à jour auprès des CPAM et Complémentaires, la génération de FSE/DRE dans l’optique de minimiser les coûts, le nombre de rejets (droits non valides, bénéficiaires inconnu, montant erroné…) et les actes de gestion associés.
- Des ressources dédiées et des outils potentiellement spécifiques pour la gestion et le traitement des factures en rejet ou impayées, le rapprochement bancaire entre factures émises et virements réalisés sur le compte bancaire, sans oublier les interactions à mettre en œuvre avec les CPAM de France (100 CPAM en France) et OCAM (5 opérateurs de tiers-payant concentrent la plus grosse partie des flux) dans ce cadre.
-
Enjeux des opérateurs privés de télémédecine en matière de facturation et de pilotage financier
En somme, les acteurs de la télémédecine font donc face à 4 grands enjeux stratégiques :
- Enjeu #1: Sensibilisation et formation des équipes au fonctionnement du régime obligatoire et du régime complémentaire (régimes spéciaux, cas particulier de la gestion unique, C2S…), à la facturation Sesam Vitale afin d’en comprendre les spécificités et éviter l’écueil majeur de factures rejetées.
- Enjeu #2: Définition et déploiement effectif de processus robustes, clairs et industrialisés de facturation, de la collecte des données patient à la facturation des actes, en passant par la définition de règles de gestion « huilées » pour éviter les rejets ou par l’instruction du sujet d’internalisation ou d’externalisation de ladite facturation, selon les priorités, le potentiel de développement de l’activité et les volumes de factures qui peuvent varier de quelques centaines par mois à plusieurs milliers.
- Enjeu #3: Choix des prestataires et logiciels permettant la mise en place de systèmes de gestion industriels et automatisés (choix de solutions développées sur -mesure ou intégrées, permettant une facturation industrielle et avec un minimum de reprise manuelle, choix de solutions proposant des fonctionnalités à l’état de l’art actuel (gestion des AMC performante : scan du data-matrix, utilisation de l’outillage proposé par l’inter-AMC…).
- Enjeu #4: Capacité à opérer un véritable pilotage financier, soit, une capacité à consolider les factures (parts RO et RC) émises et celles ayant effectivement fait l’objet d’un virement sur le compte bancaire voire non payées et ainsi de recouvrer l’entièreté des revenus des activités de télémédecine. Cela suppose de disposer d’outils et d’équipes efficaces. Avec cet enjeu, notons également celui de l’expertise métier requise pour la gestion des factures impayées en lien avec les CPAM et les opérateurs de tiers payant agissant pour le compte des Assurances Maladie Complémentaire.
Regard By Proxicare
Proxicare accompagne depuis 10 ans les éditeurs de logiciels médicaux, assurance maladie obligatoire et complémentaires, industriels du Dispositif Médical Numérique, acteurs de Télémédecine, Opérateurs de tiers-payant dans leurs enjeux de conception et d’industrialisation de dispositifs de facturation et de tiers payant. Proxicare dispose également d’une forte expertise du système de financement des soins et des approches innovantes, étayée par son Observatoire des financements innovants de la santé qui référence les nouvelles prises en charge dérogatoires.